Psoriazis: o boală invalidantă social
Pielea este cel mai mare organ al corpului uman şi implicit cea mai extinsă zonă senzorială, suprafaţa sa fiind de aproximativ 1,5 m2.
Cuprins:
Ce este psoriazis și câte tipuri există în literatura de specialitate?
Psoriazisul este o boală autoimună, care se manifestă prin descuamări însoțite de mâncărime și pete roșii de dimensiuni diferite, la nivelul pielii. Aceasta are o evoluție cronică, afectând aproximativ 2-3% din populația globului, zonele afectate frecvent fiind pielea genunchiului, cotului, dar și pielea capului (scalpul). Afecțiunea este o dermatoză netransmisibilă, cauza bolii este complexă, fiind implicați factori genetici predispozanți, reacții autoimune, alergii de etiologii diferite, dar și cauze necunoscute.
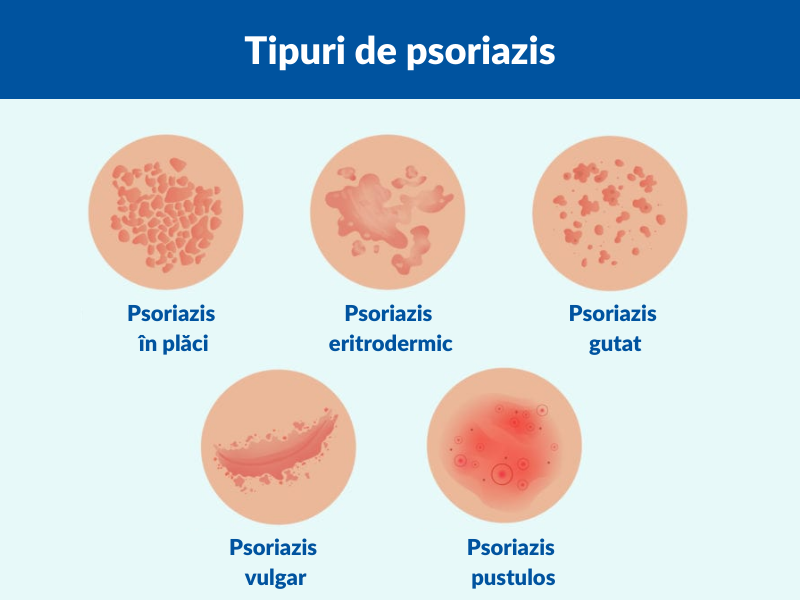
Există mai multe tipuri de psoriazis:
- gutat (debutează în copilărie sau adolescenșă și este caracterizat prin apariția unor pete mici, roșii pe piele);
- pustulos (este o formă severă care se dezvoltă rapid prin pustule albe înconjurate de roșeață);
- eritrodermic (este denumit și psoriazis exfoliant – este un tip rar care are aspect de arsură severă);
- psoriazis în plăci (caracterizat prin pete groase și roșii pe piele, adesea acoperite de strat alb sau argintiu);
- Cea mai comună formă de psoriazis este cel vulgar (o formă gravă care se manifestă prin leziuni roşii, cu scuame, dispuse pe coate, genunchi, scalp, faţa anterioară a gambelor, zona sacrată, putând afecta chiar şi întreg corpul).
Psoriazis: cauze și localizare
Cauzele care determină apariţia acestei boli nu sunt pe deplin elucidate, factorul genetic reprezentând însă o certitudine în stabilirea modalităţii de transmitere a bolii. Se menţionează şi alţi factori responsabili de declanşarea puseelor sau agravarea erupţiei, fără a menţiona şi ponderea sau însemnătatea acestora. Astfel, tulburările psihoafective, medicamentele, excesul de alcool, fumatul, alimentaţia, infecţiile rino-faringiene, tulburările imunologice şi cele metabolice contribuie la elucidarea unor aspecte etiopatogenetice ale psoriazisului. Rolul stresului în debutul şi evoluţia psoriazisului a fost confirmat în ultima perioadă printr-o serie de studii.
Raportat la sex, aceasta boală afectează în proporţii egale atât femeile, cât şi bărbaţii, la sexul feminin se pare însă că această afecțiune are tendinţa de a se dezvolta mai devreme, la vârste mai tinere. S-au constatat două puncte de referinţă majore şi anume: un debut precoce în jurul vârstei de 14 ani şi un debut tardiv în jurul vârstei de 40 de ani.
Psoriazisul poate afecta orice regiune a corpului, inclusiv unghiile şi zona genitală. Plăcile de psoriazis pot fi însoţite adesea de senzaţia de mâncărime sau arsură.
Psoriazis: simptome și severitatea acestora
Manifestările clinice ale psoriazisului pot include: durere (în special la psoriazisul eritrodermic și în unele cazuri de plăci traumatizate sau în articulațiile afectate de artrita psoriazică); prurit (în special în psoriazisul eruptiv, gutat); afebrilitate (cu excepția psoriazisului pustular sau eritrodermic în care pacientul poate avea febră mare); unghii distrofice; erupție pe termen lung, cu prezența recentă a durerii articulare; durere articulară fără leziuni vizibile ale pielii; agravarea zonei eritematoase pe termen lung; debut brusc cu multiple zone mici de roșeață.
Uneori, în antecedente pot fi identificate: infecții streptococice recente, infecții virale, utilizarea medicamentelor antimalarice sau traumatisme cutanate; antecedente familiale ale unei afecțiuni similar, de piele. Leziunile oculare apar la aproximativ 10% dintre pacienți. Cele mai frecvente simptome oculare sunt roșeața și lăcrimarea, datorate conjunctivitei sau blefaritei.
Simptomele majore sunt legate de erupții cutanate și artrită psoriazică. Erupția poate fi inconfortabilă sau chiar dureroasă. Artrita psoriazică poate provoca rigiditate articulară, durere, tumefiere sau sensibilitate a articulațiilor, cele distale fiind cel mai adesea afectate.
Severitatea bolii este stabilită luând în calcul atât gradul de afectare corporală, respectiv evaluarea întinderii leziunilor eritemato-scuamoase prin utilizarea PASI – Psoriasis Area and Severity Index – cât şi o serie de factori precum: impactul asupra calităţii vieţii, modul în care este percepută boala şi rezistenţa la tratament.
Psoriazisul, prin implicaţiile sale asupra calităţii vieţii pacientului, nu se răsfrânge doar la nivel individual, ci şi asupra familiei în ansamblul său, aducând în acelaşi timp şi modificări în ceea ce priveşte reţeaua de suport social a pacientului. Bolnavii au nevoie de un interval de timp zilnic pentru aplicarea tratamentului şi pentru igiena zilnică ca urmare a tratamentului. Un nivel redus de înţelegere din partea membrilor familiei poate creşte nivelul de anxietate al pacientului.
Activităţile zilnice (cumpărături, plimbările de seară sau petrecerea timpului cu alţi membri ai familie) sunt, de asemenea, limitate din cauza atenției direcţionate către pacient: programări la spital pentru tratament sau analize de sânge.
Co-morbiditatea psihiatrică în această afecțiune evidenţiază prezenţa depresiei şi a anxietăţii ca fiind cele mai comune tulburări psihiatrice identificate în rândul acestor pacienţi.
Importanța examenului clinic în diagnosticare
Diagnosticarea și inițierea precoce a tratamentului sunt foarte importante pentru tratarea psoriazisului.
Diagnosticul se stabilește în baza examenului clinic dermatologic (pentru evaluarea leziunilor de la nivelul scalpului, membrelor, unghiilor), oftalmologic (pentru a evidenția afectarea zonei oculare) și, uneori, reumatologic (dacă se suspectează un psoriazis articular).
Nu există un test de sânge specific pentru diagnosticarea psoriazisului, însă anumite teste sunt necesare pentru evaluarea pacienților cu psoriazis1:
- Evaluarea nivelului factorului reumatoid pentru diagnosticul diferențial cu artrita reumatoidă. În psoriazis rezultatul este negativ;
- Viteza de sedimentare a hematiilor, de obicei, se obțin valori normale, cu excepția psoriazisului pustular și eritrodermic, unde nivelul este crescut, împreună cu numărul de leucocite din sânge.
- Nivelul acidului uric: poate fi crescut în psoriazis (în special în psoriazisul pustular).
- Examinarea lichidului/ secreției din pustule, prin efectuarea unei culturi bacteriene. Infecţiile bacteriene, virale sau micotice pot declanşa psoriazisul, de aceea este importantă stabilirea cauzei. Cultura fungică – este utilă în psoriazisul localizat la unghii și membre, deoarece leziunile se pot complica, odată cu administrarea tratamentelor pe bază de steroizi; pentru a determina dacă unghiile psoriazice sunt suprainfectate (micoza unghiei).
- În cazurile severe, în psoriazul cronic sever neresponsiv la tratamente uzuale, este necesară biopsia.
Psoriazis – tratament și complianță terapeutică
Recent, un nou grup de medicamente numite biologice au devenit disponibile pentru a trata psoriazisul și artrita psoriazică. Acestea sunt așa-numitele terapii biologice, care acționează prin suprimarea anumitor etape specifice ale răspunsului imun inflamator, declanșator al acestei boli autoimune. O metodă utilă de clasificare a acestor medicamente se bazează pe modul lor de acțiune2:
- Antagoniști de factor de necroză tumorală-alfa (anticorpi monoclonali anti TNF-alfa)
- Inhibitori de Interleukina 12 și/ sau 23 (anticorpi monoclonali anti IL-12 și anti IL-23)
- Inhibitori de Interleukina 17 (anticorpi monoclonali anti IL-17)
- Inhibitor de celule T
Înainte de inițierea unor astfel de clase terapeutice, este necesară testarea următorilor biomarkeri: TNF-alfa, Interleukine-12, 23 sau 17.
Alegerea medicamentului poate fi dificilă după inițierea terapiei de primă linie (clasică) sau în cazul insuccesului, medicul specialist dermatolog având rolul de a lua pacientul sub observație și de a alege cea mai eficientă opțiune terapeutică pentru acesta.
Complianța terapeutică reprezintă o parte importantă în managementul pacientului cu psoriazis. În această ecuație, variabilele importante nu ţin doar de pacient, ci şi de medic, de calitatea comunicării dintre cei doi, de gradul de încredere, de satisfacţia în ceea ce priveşte tratamentul precum şi de o serie de factori familiali, psihosociali şi culturali. Complianţa terapeutică este în relaţie directă cu acceptarea bolii de către pacient, astfel un nivel scăzut de acceptare a bolii are ca rezultat: non-aderenţa la indicaţiile medicale; auto-medicaţia; acutizarea distresului psihologic şi reacţii emoţionale negative.
Există o serie de recomandări privind unele etape importante în procesul terapeutic al pacientului cu psoriazis: îngrijire psihosomatică primară; psihoeducaţie; terapie de relaxare, reducerea stresului, hipnoză; îmbunătăţirea complianţei; strategii de adaptare la viaţa cotidiană; terapie de grup şi psihoterapie/ psihofarmaceutice (în dependenţă de comorbiditatea dominantă). Una dintre terapiile care câştigă tot mai multă credibilitate în managementul acestei boli este terapia cognitiv-comportamentală.
Scopul terapeutic pentru psoriazis vizează îmbunătățirea aspectului estetic, a calității vieții pacientului cu diminuarea stărilor de anxietate și depresie, totodată încercându-se limitarea extinderii leziunilor la nivel articular, acestea având un risc crescut de invaliditate.
Dacă nu este tratat, psoriazisul provoacă, în cele din urmă, probleme grave de sănătate și afectează organele interne. Cele mai grave afecțiuni ale sănătății legate de psoriazis includ modificări ale articulațiilor (artrită psoriazică) și bolile cardiovasculare. În plus, persoanele cu psoriazis sunt expuse unui risc crescut de apariție a diabetului zaharat.
Referințe:
- https://ro.wikipedia.org/wiki/Psoriazis
- https://emedicine.medscape.com/article/1943419-clinical
- https://emedicine.medscape.com/article/1943419-overview#a1
- Kimball, A., Jacobson, C., Weiss, S., Vreeland., M., G., Wu, Z., (2005), The Psychosocial Burden of Psoriasis. Clinical Dermatology, 6 (6), 383-392.
- Eghlileb, A. M., Davies, E.E.G., Finlay, A.Y., (2007). Psoriasis has a major secondary impact on the lives of family members and partners, British Journal of Dermatology, 156, 1245-1250.
- Zalewska, A., Miniszewska, J., Chodkiewicz, J., Narbutt, J., (2006). Acceptance of chronic illness in psoriasis vulgaris patients, European Academy of Dermatology and Veverology, 21, 235-242.
- Harth, W., Gieler, U., Kusnir, D., Tausk., F., A., (2009), Clinical Management in Psychodermatology, Springer, Verlag Berlin Heildelberg.
- Elizabeth N. Ergen,Nabiha Yusuf, Inhibition of interleukin-12 and/or interleukin-23 for the treatment of psoriasis: What is the evidence for an effect on malignancy?onlinelibrary.wiley.com/doi/full/10.1111/exd.13676